Cập nhật đánh giá xét nghiệm sinh hóa gan
Các xét nghiệm sinh hóa gan được chia thành 4 nhóm. Alanine aminotransferase (ALT), aspartate aminotransferase (AST) huyết thanh phản ánh tổn thương tế bào gan. Phosphatase kiềm (ALP) và Gama glutamin transpeptidase (GGT) phản ánh tổn thương ứ mật. Bilirubin và Amoniac phản ánh quá trình sản xuất mật và thải độc.
CẬP NHẬT ĐÁNH GIÁ XÉT NGHIỆM SINH HÓA GAN
Trần Thị Khánh Tường*
* Đại học Y khoa Phạm Ngọc Thạch
Phản biện: PGS TS Nguyễn Nghiêm Luật và GS TS Lê Trung Hải
TÓM TẮT:
Các xét nghiệm sinh hóa gan được chia thành 4 nhóm. Alanine aminotransferase (ALT), aspartate aminotransferase (AST) huyết thanh phản ánh tổn thương tế bào gan. Phosphatase kiềm (ALP) và Gama glutamin transpeptidase (GGT) phản ánh tổn thương ứ mật. Bilirubin và Amoniac phản ánh quá trình sản xuất mật và thải độc. Trong tổn thương tế bào gan, aminotransferase huyết thanh được phóng thích từ tế bào gan vào máu. Nguyên nhân tăng aminotransferase gồm viêm gan virut, tổn thương gan do thuốc hoặc độc tố, bệnh gan do rượu, thiếu máu cục bộ gan ... Ở bệnh nhân bị ứ mật, ALP thường tăng đến ít nhất bốn lần giới hạn trên của mức bình thường. Mức độ tăng thấp không đặc hiệu và có thể gặp trong tổn thương tế bào gan. Các xét nghiệm về chức năng tổng hợp của gan bao gồm albumin huyết thanh và prothrombin time (PT). Do các yếu tố đông máu có thời gian bán hủy ngắn hơn albumin, PT rất hữu ích trong việc đánh giá suy gan cấp tính và mãn. Tuy nhiên, tương tự như albumin, PT bất thường có thể là do các nguyên nhân không phải do gan như thiếu vitamin K, kém hấp thu…
ABSTRACT:
The liver chemistries are divided in to 4 groups. Serum alanine aminotransferase (ALT), aspartate aminotransferase (AST) reflect hepatocellular injury. Alkaline phosphatase (ALP) and Gama glutamin transpeptidase (GGT) reflect cholestatic injury. Bilirubin and Amoniac reflect bile reproduction and detoxification. In the setting of hepatocyte damage, ALT and AST are released from hepatocytes, leading to increased serum levels. The differential diagnosis for elevated serum aminotransferases is broad and includes viral hepatitis, hepatotoxicity from drugs or toxins, alcoholic liver disease, hepatic ischemia...In patients with cholestasis, the alkaline phosphatase is typically elevated to at least four times the upper limit of normal. Tests of hepatic synthetic function consist of serum albumin and prothrombin time. Because clotting factors have shorter half-life than albumin, PT is useful in assessing the presence of both acute and chronic liver failure. Similar to albumin, however, abnormal PT may be due other non-hepatic causes such as vitamin K deficiency, malabsorption…
Các thầy thuốc tiếp cận với các xét nghiệm sinh hóa gan bất thường trong thực hành lâm sàng hàng ngày. Giá trị bất thường của các xét nghiệm sinh hoá gan có thể gây ra bởi những bệnh lý liên quan đến gan hay không liên quan đến gan, thậm chí chỉ là những thay đổi sinh lý bình thường. Do đó, bên cạnh hỏi bệnh và khám lâm sàng kỹ lưỡng, phân tích các xét nghiệm sinh hoá gan một cách hợp lý sẽ giúp cho các bác sĩ đánh giá bệnh gan chính xác hơn. Cách tiếp cận của chúng tôi phần lớn dựa vào hướng dẫn lâm sàng năm 2017 của Trường phái Tiêu hoá Hoa kỳ (American College of Gastroenterology: ACG) về đánh giá các xét nghiệm sinh hoá gan bất thường [17].
PHÂN LOẠI XÉT NGHIỆM SINH HOÁ GAN
Enzym gan có thể phân thành 3 nhóm: (1) nhóm tăng cao trong huyết thanh phản ảnh tổn thương tế bào gan, (2) nhóm tăng cao trong huyết thanh phản ảnh tình trạng ứ mật và (3) nhóm tăng cao trong huyết thanh nhưng không phản ảnh chính xác cả 2 tình trạng trên. Các xét nghiệm sinh hoá gan thường sử dụng trong thực hành lâm sàng được phân làm 4 nhóm như sau:Nhóm đánh giá tình trạng tổn thương ứ mật như Alkaline Phosphatase (ALP) và Gama Glutamin Transpeptidase (GGT), nhóm đánh giá tình trạng tổn thương tế bào gan như các aminotransferase gồm ALT và AST, đánh giá khả năng tiết và thải độc gồm Bilirubin và Amoniac huyết thanh và đánh giá chức năng gan gồm Abumin huyết thanh, Prothrobin time/ INR.
ĐÁNH GIÁ TỔN THƯƠNG Ứ MẬT
Tổn thương ứ mật có thể do tắc mật ngoài gan như tắc nhánh gan trái, nhánh gan phải, ống gan chung (ống mật chủ gan), ống mật chủ hoặc tắc các đường mật nhỏ trong gan hay rối loạn vận chuyển mật (không tắc mật) từ ngưỡng tiểu quản mật. Tổn thương ứ mật có thể xảy ra ở bất kỳ mức độ nào từ tiểu quản mật cho đến ống mật chủ. Xét nghiệm đánh giá tình trạng ứ mật là ALP, GGT và 5'- nucleotidase. GGT và 5'- nucleotidase giúp xác nhận nguồn gốc ALP từ gan. GGT được thực hiện trong các phòng xét nghiệm hiện nay trong khi 5'- nucleotidase ít khi được thực hiện.
Alkaline phosphastase (ALP)
Khi tiếp cận bệnh nhân có tăng ALP, bước đầu tiên cần xác nhận ALP có nguồn gốc ở gan hay nơi khác. Để xác nhận ALP có nguồn gốc từ gan, nên kiểm tra GGT hoặc 5'- nucleotidase huyết thanh. Tăng ALP kèm tăng GGT cho thấy nguồn gốc ALP từ gan, trong khi tăng ALP nhưng GGT hoặc 5'- nucleotidase không tăng, nên nghĩ đến các bệnh xương như gãy xương, loãng xương, cường cận giáp, cường giáp, bệnh Paget xương, sarcom xương và ung thư di căn xương [2].
Giá trị bình thường của ALP là 20–140 IU/L, tuy nhiên có thể thay đổi tùy phòng xét nghiệm. Thời gian bán hủy của ALP là 7 ngày [9], nơi đào thải ALP vẫn chưa rõ. Vai trò chính của ALP huyết thanh là dấu ấn của tổn thương ứ mật [20]. Tuy nhiên, tăng ALP là một dấu hiệu không thường gặp như tăng aminotransferase, GGT và có thể gặp trong nhiều bệnh lý khác ngoài gan (khi GGT không tăng). 75% trường hợp ALP tăng hơn 4 lần giới hạn bình thường trên (Upper Limit of Normal: ULN) trong tổn thương ứ mật, bệnh thâm nhiễm gan (ung thư gan, ung thư di căn gan, amyloidosis, u hạt, sarcoidosis) và bệnh xương.Hoạt tính ALP được ghi nhận có độ nhạy 90% để phát hiện ung thư di căn gan [5]. Trong tắc đường mật, 90% trường hợp có hoạt tính ALP tăng ít nhất trên 3 lần ULN [5-6]. Tuy nhiên, mức độ tăng ALP huyết thanh không giúp phân biệt ứ mật ngoài gan với ứ mật trong gan cũng như nguyên nhân gây ứ mật.
ALP không đặc hiệu trong ứ mật, ALP có thể tăng nhưng ở mức độ thấp hơn trong các bệnh lý gây tổn thương tế bào gan như viêm gan do virus, viêm gan do rượu, viêm gan tự miễn.... Trong tổn thương tế bào gan, ALP có thể tăng nhẹ nhưng dưới 3 lần ULN, do sự phóng thích ALP có sẵn trong tế bào gan, không phải do tăng tổng hợp như trong tổn thương ứ mật [2]. Trong trường hợp bilirubin và aminotransferase (ALT và AST) không tăng, ALP có nguồn gốc từ gan tăng gợi ý ứ mật sớm thường do tắc ống mật bán phần và bệnh gan thâm nhiễm (ít gặp hơn)[9]. ALP tăng trên 3 lần ULN có nguồn gốc từ gan là dấu ấn chuyên biệt nhất để đánh giá tổn thương ứ mật.
Gamma-glutamyl transpeptidase (GGT)
GGT hiện diện trong huyết thanh của người khỏe mạnh với ngưỡng bình thường là 12-32 IU/L. Thời gian bán hủy của GGT là 17-26 ngày [13]. Các yếu tố ảnh hưởng hoạt tính GGT gồm: giới (nam cao hơn nữ), tuổi (GGT tăng khi trên 40-50 tuổi), chủng tộc (người da đen cao hơn da trắng hay da vàng), hút thuốc lá (người hút thuốc có GGT cao hơn người không hút thuốc lá) [6].
GGT là xét nghiệm khá nhạy để phát hiện bệnh gan mật, nhưng không chuyên biệt cho bệnh gan mật. GGT có thể tăng trong tất cả các loại bệnh gan, nhưng tăng cao nhất trong bệnh gan rượu và ứ mật trong hoặc ngoài gan. Trong tổn thương gan do rượu cấp, GGT tăng rất cao thường trên 1000 IU/L, cao hơn AST và ALT. Trong ứ mật, ALP chuyên biệt hơn GGT, nhưng có thể ít nhạy hơn GGT.
GGT không chuyên biệt cho bệnh gan mật, giá trị lâm sàng chính của GGT là:
(1) Xác định nguồn gốc tăng ALP do bệnh lý gan mật. ALP tăng nhưng GGT không tăng gặp ở những bệnh nhân bị bệnh lý xương [12].
(2) GGT tăng gợi ý viêm gan rượu cấp khi GGT tăng cao kèm tăng AST với tỷ số AST/ALT >2. Ngoài ra, GGT còn giúp theo dõi đáp ứng điều trị bệnh gan rượu không biến chứng [6].
GGT huyết thanh có thể tăng trong các bệnh lý khác bao gồm bệnh tuyến tụy, nhồi máu cơ tim, suy thận, bệnh phổi tắc nghẽn mãn tính, đái tháo đường và nghiện rượu. GGT tăng cao cũng được tìm thấy ở những bệnh nhân dùng các loại thuốc như phenytoin và barbiturates, do đó giá trị sử dụng của GGT bị hạn chế. GGT cũng tăng tạm thời ở những người dùng một số loại thuốc như thuốc an thần hoặc phenytoin, thuốc chống co giật, ung thư, chống trầm cảm [21]. Từ 10 đến 20% người bình thường, tỷ lệ γ-GT cao gấp 2 đến 3 lần mức bình thường mà không có bất kỳ bệnh lý nào.
ĐÁNH GIÁ TỔN THƯƠNG TẾ BÀO GAN
Các aminotransferase là chỉ điểm rất nhạy trong đánh giá tổn thương tế bào gan bao gồm aspartate aminotransferase (AST) và alanine aminotransferase (ALT). AST được tìm thấy trong gan, cơ tim, cơ xương, thận, não, tụy, phổi, bạch cầu, hồng cầu, với hoạt tính theo thứ tự giảm dần. Trong khi đó, ALT chủ yếu được tìm thấy ở gan. Mức độ tổm thương tế bào gan tương quan kém với ngưỡng aminotransferase huyết thanh; ngoài ra, ngưỡng aminotransferase huyết thanh có ít giá trị tiên lượng vì gan có thể phục hồi hầu hết các dạng tổn thương cấp tính.
Giá trị bình thường và các yếu tố ảnh hưởng
Hoạt tính của các aminotransferase trong huyết thanh phản ánh tốc độ aminotransferase được đưa vào và lấy ra khỏi hệ tuần hoàn. Sự đào thải của các aminotransferase huyết thanh tương tự như các protein khác và liên quan đến quá trình dị hóa bởi hệ thống lưới nội mô. AST được đào thải nhanh hơn so với ALT, thời gian bán hủy của ALT là 47 giờ trong khi AST là 17 giờ [6].
Tuổi, giới và BMI ảnh hưởng đến hoạt tính ALT, AST trong huyết thanh. ALT, AST của nam giới cao hơn nữ giới và người có BMI lớn hơn có nồng độ ALT và AST cao hơn. Hoạt tính ALT, AST tăng dần từ tuổi thiếu niên cho đến 60 tuổi, sau đó có khuynh hướng giảm dần [6-7]
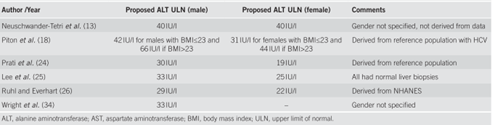
Từ những nghiên cứu trước đây, hướng dẫn năm 2017 của Trường phái Tiêu hoá Hoa Kỳ (American College of Gastroenterology: ACG) xác định ngưỡng ALT ở người khoẻ mạnh bình thường và không có các yếu tố nguy cơ bệnh gan là 29-33 U/L đối với nam và 19-25 U/L đối với nữ (bảng 1.1) [17]. ACG cũng xác định ALT, AST tăng trên ngưỡng ULN ở người không có yếu tố nguy cơ bệnh gan liên quan đến tăng tỷ lệ tử vong liên quan đến gan dựa vào các nguyên cứu ở bảng 1.2.
Bảng 1: Các nghiên cứu về ULN của ALT [17]
 |
|
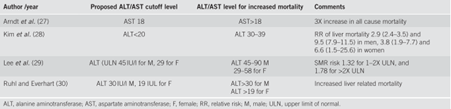
Bảng 2: ALT và tử vong liên quan bệnh gan[17]
Tăng AST và ALT có thể xảy ra ở những bệnh nhân bị bệnh lý ở cơ. Tăng đồng thời creatine phosphokinase (CPK), LDH hoặc aldolase cho thấy AST, ALT tăng có nguồn gốc chủ yếu ở cơ.
Ngay sau khi chấn thương cơ bắp, tỷ số AST/ALT thường > 3, kéo dài trong vài ngày, do ngưỡng AST giảm nhanh hơn ALT (thời gian bán hủy của AST 17 giờ nhanh hơn ALT là 47 giờ) nên tỷ số này giảm sau vài ngày. Mức độ tăng của AST và ALT khác nhau. AST tăng từ 235 I/L đến 10.000 IU/L trong khi ALT tăng từ 115 I/L đến 850 I/L [14]. Aminotransferase tăng còn gặp trong suy giáp, cường giáp, suy thượng thận, nhiễm trùng.
Để phân tích giá trị ALT và AST trên thực hành lâm sàng, chúng ta nên phân tích theo 3 bước
(1) ALT và AST có tăng không ?
Theo ACG 2017[17], tất cả các trường hợp ALT, AST trên ULN (33 I/L đối với nam và 25 I/L đối với nữ) nên được các thầy thuốc đánh giá hơn nữa về bệnh gan do tăng nguy cơ tử vong liên quan đến gan. Như vậy ALT, AST được xem là tăng khi lớn hơn giá trị ULN kể trên. Tuy nhiên, ngưỡng ALT, AST bình thường có thể không loại trừ được bệnh gan đáng kể.
(2) Mức độ tăng ALT và AST
Viêm gan cấp: ALT, AST tăng cao thường > 10 lần ULN. Trong viêm gan cấp do virus (ngoại trừ do HCV, ALT và AST thường tăng không cao). Trong viêm gan cấp do thuốc, độc tố, ALT và AST tăng rất cao thường > 25 lần ULN.
Viêm gan mạn: ALT, AST thường tăng mức độ nhẹ và < 10 lần ULN, (thường < 300 U/L). Tuy nhiên, trong đợt bùng phát cấp của viêm gan mạn (hepatitis flare), ALT và ALT tăng cao như viêm gan cấp.
Đối với xơ gan: ALT, AST tăng như viêm gan mạn và có thể không tăng.
Viêm gan rượu: AST tăng từ 2 -10 lần ULN, thường < 8 lần ULN hay < 300 U/L; ALT tăng nhẹ < 5 lần ULN hay thậm chí không tăng[22]. AST tăng hơn 2 lần ALT kèm GGT tăng rất cao là đặc trưng của viêm gan do rượu [5].
Trong viêm gan nhiễm mỡ không do rượu (Nonalcoholic steatohepatitis: NASH), ALT và AST thường tăng < 4 lần ULN, trong khoảng 50-150 U/L và ALT > AST [2, 9].
Tổn thương gan do thiếu máu cục bộ: AST, ALT tăng rất cao thường >50 lần ULN, đây là tổn thương gây tăng men gan cao nhất, tuy nhiên sau đó giảm nhanh khi tình trạng huyết động cải thiện. LDH thường tăng sớm hơn, tăng cao hơn ALT và AST và tỷ số ALT/LDH < 1,5 [2, 9].
(3) Tỷ số AST/ALT
Tỷ số AST/ALT ở người bình thường khoảng 0,8 và thường nhỏ hơn 1. Ở một số trường hợp, tỷ số này thay đổi lớn hơn 1 giúp gợi ý chẩn đoán một số bệnh gan [5].
Trong viêm gan rượu, thường tỷ số AST/ALT >2. Một phần do ALT tăng tương đối thấp so với AST vì thiếu pyridoxal-6-phosphate trong gan ở người nghiện rượu, đây là một đồng yếu tốbcho hoạt động của ALT [3].
Trong xơ gan, tỷ số AST/ALT thường >1. Tuy nhiên trong trường hợp xơ gan không do rượu, tỷ số AST/ALT hiếm khi >2. Trong một nghiên cứu trên 139 bệnh nhân, tỷ số AST/ALT trung bình cao hơn ở những bệnh nhân bị xơ gan so với những người không bị xơ gan [23]. Do đó, khi AST/ALT >1 ở người không nghiện rượu, chúng ta nên xem xét khả năng bệnh nhân bị xơ gan, đặc biệt nếu có tình trạng tiểu cầu thấp dưới 150.000/mm3.
Hầu hết các bệnh gan cấp hay mạn khác như viêm gan do virus, NASH, viêm gan tự miễn, Hemochromatosis, tắc mật…tỷ số AST/ALT <1.
ĐÁNH GIÁ KHẢ NĂNG TIẾT VÀ THẢI ĐỘC
Bilirubin
Giá trị bình thường của bilirubin toàn phần (TP): 0,8-1,2 mg/dl, bilirubin trực tiếp (TT): 0,2-0,4 mg/dl, bilirubin gián tiếp (GT): 0,6-0,8 mg/dl. 1mg/dl bilirubin tương đương 17 micromol/l [1]. Bilirubin TP tăng >2,5mg/dl gây vàng da; tăng 2-2,5mg/dl chưa gây vàng da gọi là vàng da dưới lâm sàng.
Tỷ số bilirubin TT/ bilirubin TP <20%: tăng bilirubin GT ưu thế gặp trong tán huyết, một số thuốc gây cản trở sự quá trình thu nhận bilirubin GT vào gan hay làm giảm khả năng kết hợp với acid glucuronic, hội chứng Gilbert, Crigler- Najjar.
Bilirubin TT/ bilirubin TP > 50%: tăng bilirubin TT ưu thế gặp trong các bệnh lý gây tổn thương tại gan hay tắc nghẽn đường mật ngoài gan.
Bilirubin TT/ bilirubin TP 20 - 50%: tăng bilirubin hỗn hợp thường gặp trong các bệnh lý gây tổn thương tại gan.
Tế bào gan bị tổn thương làm ảnh hưởng đến khả năng kết hợp của bilirubin GT với acid glucuronic và giảm khả năng tiết bilirubin TT ra tiểu quản mật. Khả năng kết hợp thường được bảo tồn hơn khả năng tiết bilirubin trong các bệnh lý gây tổn thương tại gan. Tăng bilirubinTT ưu thế khi khả năng tiết bilirubin TT bị ảnh hưởng nhiều hơn so với khả năng kết hợp và tăng blirubin kiểu hỗn hợp khi cả 2 quá trình kết hợp và tiết bilirubin bị ảnh hưởng như nhau.
Bilirubin có thể tăng trong cả 2 loại tổn thương: tổn thương tế bào gan và tổn thương ứ mật, do đó không giúp phân biệt 2 loại tổn thương này, mà phải dựa vào ALP, GGT để phân biệt. Mức độ tăng bilirubin có ý nghĩa tiên lượng bệnh gan. Mức độ tăng bilirubin có thể khác nhau tùy theo nguyên nhân [6]:
- Trong tán huyết bilirubin TP hiếm khi vượt quá 5mg/dl.
- Hội chứng Gilbert’s: Bilirubin <6 mg/dl, Crigler-Najjar I: Bilirubin từ 25 đến 48 mg/dl, Crigler-Najjar II: Bilirubin từ 6 đến 25 mg/dl, Dubin-Johnson S: Bilirubin từ 2 đến 25 mg/dl và hội chứng Rotor: Bilirubin <10 mg/dl.
- Bệnh nhu mô gan, tắc mật ngoài gan do sỏi, Bilirubin tăng thấp hơn so với tắc đường mật do bệnh lý ác tính.
Ammonia
Ammonia máu tăng trong 90% trường hợp bệnh não gan. Vai trò bệnh sinh của ammonia được chứng minh bằng sự cải thiện bệnh não gan khi điều trị nhằm giảm ammonia huyết tương. Tuy nhiên, thiếu sự tương quan giữa nồng độ ammonia huyết tương với độ nặng của bệnh não gan [11]. Điều này có thể giải thích do sự khác biệt giữa nồng độ ammonia huyết tương và nồng độ ammonia ở hàng rào máu não. Nồng độ ammonia máu tĩnh mạch tăng không hằng định trong bệnh não gan. Tuy nhiên, nồng độ ammonia máu động mạch chính xác hơn máu tĩnh mạch do gần bằng với nồng độ ammonia ở hàng rào máu não.
Các nguyên nhân ngoài gan gây tăng ammonia máu bao gồm [18]: xuất huyết tiêu hóa, bệnh thận, nhiễm trùng tiểu do vi khuẩn sinh uréase, chóng, hút thuốc lá, thiếm khuyết chu trình ure bẩm sinh, toan huyết, thông nối cửa chủ, nuôi ăn bằng tĩnh mạch, sau hóa trị, thuốc như valproic acid, barbiturates, narcotics, lợi tiểu, rượu, nhiễm độc salicylate...
ĐÁNH GIÁ CHỨC NĂNG GAN
Albumin
Albumin huyết thanh được tổng hợp hoàn toàn do các tế bào gan, chiếm 65%-85% lượng protein máu. Albumin có thời gian bán hủy là 18-20 ngày và giảm khoảng 4% mỗi ngày [6]. Vì vậy, albumin huyết thanh không phải là một chỉ điểm tốt về rối loạn chức năng gan cấp tính hoặc nhẹ.
Albumin chỉ thay đổi rất ít trong trong bệnh gan cấp tính như viêm gan cấp do virus, tổn thương gan do thuốc và vàng da tắc mật. Trong viêm gan cấp, albumin huyết thanh < 3 g /dL nên xem xét khả năng đợt bùng phát của bệnh gan mãn tính [6]. Giảm albumin thường gặp hơn trong các bệnh gan mãn tính như xơ gan và thường phản ánh tổn thương gan nặng dẫn đến giảm tổng hợp albumin. Tuy nhiên, albumin huyết thanh không chuyên biệt cho bệnh gan, giảm albumin có thể xảy ra do một số tình trạng như suy dinh dưỡng, mất protein như bệnh ruột mất đạm, hội chứng thận hư và nhiễm trùng mãn tính có liên quan với sự gia tăng kéo dài nồng độ interleukin 1 và/hoặc yếu tố hoại tử khối u, là cytokine ức chế tổng hợp albumin [6].
Prothrombin time
Prothrombin time phản ảnh sự hiện diện của các yếu tố đông máu (I, II, V, VII và X) của con đường đông máu ngoại sinh. Tất cả các yếu đông máu này đều do gan sản xuất, trong đó có 3 yếu tố đông máu II, VII, X cần vitamin K để tổng hợp. Các yếu tố đông máu kể trên giảm khi gan suy, mất chức năng tổng hợp[6]. Vì vậy, prothrombin time được xem như là một xét nghiệm đánh giá chức năng gan.
Trong bệnh gan, một số cơ chế bệnh sinh có thể ảnh hưởng đến con đường đông máu làm kéo dài prothrombin time, bao gồm: (i) giảm tổng hợp các yếu tố đông máu và (ii) giảm cung cấp và / hoặc hấp thu vitamin K. Tiêm 10 mg vitamin K trong 3 ngày liên tiếp có thể giúp phân biệt Prothrombin time kéo dài giữa giảm vitamin K (do ứ mật hoặc các nguyên nhân khác) với giảm tổng hợp trong suy gan[6].
CÁC KIỂU XÉT NGHIỆM SINH HOÁ GAN BẤT THƯỜNG
Kiểu tổn thương tế bào gan
Đặc điểm
- ALP tăng < 3 lần ULN: đây là đặc điểm quan trọng nhất để nhận diện tổn thương tế bào gan [2]. Tuy nhiên một số trường hợp tổn thương tế bào gan kèm theo tổn thương ứ mật (kiểu hỗn hợp) như viêm gan do thuốc và hiếm gặp hơn là viêm gan do virus và rượu gây tăng ALP > 3 lần ULN.
- ALT, AST tăng cao hơn so với ALP, bilirubin có thể tăng hoặc không tăng, Prothrombin time kéo dài khi có suy gan.
Nguyên nhân
- Do virus: HAV, HEV, HBV, HCV, HDV; Epsteinbar virus, Cytomegalo virus, Herpes simplex
- Rượu, thuốc, độc tố
- Bệnh chuyển hóa: NAFLD, bệnh ứ sắt di truyền (Hemochromatosis) và ứ đồng di truyền (bệnh Wilson)
- Tự miễn: viêm gan tự miễn
- Tổn thương gan do thiếu máu cục bộ
- Nguyên nhân khác: thiếu Alpha 1 antitrypsin, celiac sprue...
Khuyến cáo mới của ACG năm 2017 về các xét nghiệm tìm nguyên nhân gây tổn thương tế bào gan như sau [17]:
- Xét nghiệm chẩn đoán viêm gan virus C mãn gồm anti-HCV và HCV-RNA. Các yếu tố nguy cơ của viêm gan virus C bao gồm tiền sử dùng ma túy hoặc tiêm chích, xăm, xỏ lỗ trên cơ thể, truyền máu, hành vi tình dục có nguy cơ cao, và những người sinh ra giữa năm 1945 và năm 1965. Xét nghiệm chẩn đoán viêm gan virus C cấp gồm anti-HCV và HCV-RNA (Khuyến cáo mạnh, bằng chứng rất thấp).
- Xét nghiệm chẩn đoán viêm gan virus B mãn tính gồm HBsAg, viêm gan virus B cấp là HBsAg và IgM anti-HBc. Các nhóm bệnh nhân có nguy cơ cao như những người sinh ra ở các vùng có tỷ lệ HBsAg > 2%, nam có quan hệ tình dục đồng giới, những người đã từng tiêm chích ma tuý, bệnh nhân chạy thận nhân tạo, nhiễm HIV, phụ nữ có thai và thành viên trong gia đình người bị nhiễm HBV và có quan hệ tình dục người bị nhiễm HBV. (Khuyến cáo mạnh, bằng chứng rất thấp).
- Xét nghiệm chẩn đoán viêm gan virus A cấp là IgM anti-HAV nên thực hiện ở những bệnh nhân có viêm gan cấp và có thể tiếp xúc phân miệng. Xét nghiệm cho viêm gan loại E cấp tính là IgM anti-HEV nên thực hiện ở những bệnh nhân trở về từ các vùng lưu hành và các xét nghiệm chẩn đoán viêm gan virus A, B, C cấp âm tính (Khuyến cáo mạnh, mức độ chứng cứ rất thấp).
- Bệnh nhân có BMI cao và có hội chứng chuyển hóa bao gồm đái tháo đường, thừa cân hoặc béo phì, tăng lipid máu, hoặc tăng huyết áp có ALT tăng nhẹ nên sàng lọc NAFLD bằng siêu âm. (Khuyến cáo mạnh, bằng chứng rất thấp).
- Phụ nữ uống trên 140g rượu / tuần hoặc nam giới uống hơn 210g rượu/ tuần, có AST > ALT được xem là có nguy cơ bị bệnh gan rượu và nên được tư vấn ngưng uống rượu. (Khuyến cáo mạnh, bằng chứng rất thấp).
- Tất cả các bệnh nhân có xét nghiệm sinh hoá gan bất thường, không có viêm gan cấp cần phải làm các xét nghiệm tầm soát hemochromatosis di truyền với sắt huyết thanh, độ bão hòa transferin và ferritin huyết thanh. Phân tích đột biến gen HFE nên được thực hiện ở những bệnh nhân có độ bão hòa transferrin ≥ 45% và / hoặc tăng ferritin huyết thanh. (Khuyến cáo mạnh, bằng chứng rất thấp).
- Bệnh nhân có AST và ALT bất thường, đặc biệt là những bệnh nhân có bệnh tự miễn dịch khác, cần làm các xét nghiệm tầm soát viêm gan tự miễn bao gồm ANA, SMA và globulin. (Khuyến cáo mạnh, bằng chứng rất thấp).
- Bệnh nhân có AST và ALT tăng cao liên tục, đặc biệt là bệnh nhân < 55 tuổi, nên sàng lọc bệnh Wilson bằng xét nghiệm ceruloplasmin huyết thanh. Nếu ceruloplasmin thấp, cần xác định bằng định lượng đồng trong nước tiểu 24 giờ và tìm vòng Kayser-Fleischer ở mắt bằng đèn khe. (Khuyến cáo mạnh, bằng chứng rất thấp).
- Bệnh nhân tăng AST hoặc ALT dai dẳng cần phải sàng lọc để kiểm tra thiếu alpha-1 anti-trypsin (A1AT) bằng alpha-1 anti-trypsin phenotype. (Khuyến cáo mạnh, bằng chứng rất thấp).
- Các thầy thuốc nên hỏi bệnh nhân về các loại thuốc kê toa và không kê toa, các loại thuốc bổ sung hoặc thay thế không kê toa và các chất bổ sung chế độ ăn uống hoặc thảo dược vì có thể liên quan đến tổn thương gan do thuốc (Khuyến cáo mạnh, bằng chứng rất thấp).
- Sinh thiết gan có thể được xem xét khi xét nghiệm máu và hình ảnh không thể xác định chẩn đoán, hoặc khi có nhiều chẩn đoán. (Khuyến cáo mạnh, bằng chứng rất thấp)
- Ở những bệnh nhân có ALT và / hoặc AST < 5 lần ULN, nên làm xét nghiệm đánh giá viêm gan virus B và C, rượu và NAFLD, hemochromatosis, bệnh Wilson, thiếu alpha-1-trypsin, viêm gan tự miễn và tổn thương gan do thuốc (Khuyến cáo mạnh, bằng chứng rất thấp).
- Ở những bệnh nhân có mức ALT và / hoặc AST 5-15 lần ULN, cũng nên đánh giá viêm gan virus A, B và C cấp cộng với tất cả các nguyên nhân gây tăng AST / ALT dưới 5 lần ULN. (Khuyến cáo mạnh, mức độ chứng cứ rất thấp).
- Ở những bệnh nhân có mức ALT và / hoặc AST > 15 lần ULN, hoặc ALT > 10.000 IU / L, nên xem xét ngộ độc acetaminophen và tổn thương do thiếu máu cục bộ (sốc gan) (Khuyến cáo mạnh, bằng chứng rất thấp).
Kiểu tổn thương ứ mật
Đặc điểm
- ALP (kèm GGT tăng) >3-4 lần
- Bilirubin có thể tăng hay không tăng; ALT, AST bình thường hay có thể tăng nhưng thường < 500IU/L. Tuy nhiên, trong tắc đường mật cấp do sỏi (sỏi đang di chuyển) AST, ALT có thể tăng rất cao >1000U/l, nhưng sau đó giảm nhanh.
- Trong tắc đường mật cấp do sỏi ống mật chủ hay ống gan chung, AST và ALT tăng là dấu hiệu sớm nhất, lúc đó ALP, GGT và bilirubin chưa tăng. Vì vậy đôi khi chẩn đoán nhầm viêm gan cấp vì đường mật chưa giãn và không phát hiện sỏi đường mật ngoại trừ có thể phát hiện sỏi túi mật. Triệu chứng đau quặn mật giúp phân biệt.
Nguyên nhân [16]
- Tắc ống mật ngoài gan, trong gan (sỏi, giun, u…)
- Bệnh lý thâm nhiễm (ung thư gan, ung thư di căn gan, amyloidosis, u hạt, sarcoidosis).
- Bệnh lý đường mật tự miễn:
+ Viêm đường mật xơ hóa nguyên phát
+ Viêm đường mật ứ mật nguyên phát (trước đây gọi là xơ gan ứ mật nguyên phát)
- Viêm đường mật tự miễn
- Thuốc gây rối loạn tiết mật ra tiểu quản mật như Estrogen, Chlopromazine, Thiabendazole, Imipramine, Tolbutamide, Sulindac, Cimetidine, Prochlorperazine, Erythromycin estolate, Trimethoprim-Sulfamethoxazole…
- Viêm gan thể ứ mật hay tổn thương hỗn hợp (virus, rượu…) hiếm <5%.
Cách tiếp cận
Khuyến cáo của ACG năm 2017 về kiểu tổn thương ứ mật như sau [17]:
- Cần xác định ALP có nguồn gốc của gan bằng GGT tăng. Do thiếu tính đặc hiệu cho bệnh gan nên GGT không sử dụng như một xét nghiệm sàng lọc cho bệnh gan khi không có các xét nghiệm sinh hoá gan bất thường khác. (Khuyến cáo mạnh, mức độ chứng cứ rất thấp).
- Bệnh nhân có ALP tăng có hoặc không có bilirubin tăng cao nên sàng lọc viêm đường mật ứ mật nguyên phát (trước đây gọi là xơ gan ứ mật nguyên phát) với xét nghiệm kháng thể kháng ty thể AMA. (Khuyến cao mạnh mẽ, mức độ chứng cứ rất thấp).
- Bệnh nhân có ALP tăng có hoặc không có bilirubin tăng cao nên được sàng lọc với viêm đường mật xơ hoá nguyên phát với MRCP hay ERCP kết hợp với IgG4. (Khuyến cáo mạnh, mức độ chứng cứ rất thấp).
Tăng bilirubin đơn độc
Tăng bilirubin đơn độc thường do 3 cơ chế gồm: tăng sản xuất Bilirubin GT, giảm thu nhận bilirubin GT vào gan và giảm khả năng kết hợp với acid glucuronic.
Tăng bilirubin đơn độc (Isolated hyperbilirubinemia) khi tăng bilirubin nhưng AST, ALT và ALP bình thường, gặp trong các nguyên nhân sau [4, 15]:
- Tăng bilirubin GT đơn độc: hội chứng Gilbert’, Crigler-Najjar, tán huyết, tạo hồng cầu không hiệu quả, vàng da sơ sinh, nhiễm trùng, suy tim sung huyết, thông nối cửa chủ, thuốc (Pregnanediol, Chloramphenicol, Novobiocin, Rifampin và Rifamycin, Probenecid…)
- Tăng bilirubin TT chiếm từ 60% trở lên bilirubin toàn phần (TP) kèm tăng bilirubin GT: hội chứng Dubin-Johnson, bệnh dự trữ trong gan (Hepatic Storage Disease).
Tăng ALP đơn độc [6, 19]
Đặc điểm: Aminotransferase và bilirubin trong giới hạn bình thường, ALP tăng có hay không có tăng GGT. Nguyên nhân gây tăng ALP đơn độc bao gồm[10]:
- ALP tăng do bệnh gan mật (GGT tăng)
+ Tắc đường mật bán phần (do ung thư tụy, ung thư đường mật hay viêm đường mật xơ hóa nguyên phát)
+ Tắc ống mật trong gan, ví dụ do sỏi…
+ Tắc ống mật trong gan nhiều vị trí do bệnh thâm nhiễm ở gan (ung thư gan, ung thư di căn gan, amyloidosis, u hạt, sarcoidosis)
Trong các trường hợp kể trên, đường mật tắc không hoàn toàn do đó bilirubin sẽ được thải bù trừ qua những đường mật không tắc, vì thế Bilirubin không tăng và không gây tổn thương tế bào gan nên aminotransferase cũng không tăng.
- ALP tăng do bệnh ngoài gan khi GGT không tăng như bệnh lý xương, ruột, thận, nhau thai (isoenzyme khác nhau); tăng đáng kể trong bệnh xương Paget’s, di căn xương, tắc ruột và có thai.
Tăng GGT đơn độc
Tăng GGT đơn độc khi aminostranferase, ALP, Bilirubin và Prothrombin time/INR trong giới hạn bình thường. Các nguyên nhân gây tăng GGT đơn độc gồm [10]:
- Các bệnh lý của các cơ quan khác ngoài gan mật như bệnh tuyến tụy, nhồi máu cơ tim, suy thận, bệnh phổi tắc nghẽn mãn tính, đái tháo đường và nghiện rượu.
- GGT tăng cao đơn độc có thể xảy ra ở những bệnh nhân dùng các loại thuốc như thuốc an thần hoặc phenytoin [21].
Sau khi uống rượu, ngay cả khi chưa gây tổn thương gan, các xét nghiệm sinh hóa gan khác như ALP, AST, ALT và bilirubin đều bình thường, nhưng GGT đã tăng [8].
KẾT LUẬN
Các xét nghiệm sinh hoá gan thường sử dụng được phân làm 4 nhóm chính: đánh giá tổn thương ứ mật, tổn thương tế bào gan, khả năng tiết và thải độc và đánh giá chức năng gan. Đánh giá tổn thương tế bào gan gồm AST và ALT. ALT, AST tăng trên ULN có tương quan với tăng tỷ lệ tử vong do bệnh gan. Đánh giá tổn thương ứ mật gồm ALP và GGT. Khi tiếp cận bệnh nhân tăng bilirubin huyết thanh, cần đánh giá kiểu tăng bilirubin để gợi ý nguyên nhân. Ammonia huyết thanh hiện nay được sử dụng nhiều để góp phần chẩn đoán bệnh não gan. Tuy nhiên, độ nhạy và độ đặc hiệu của ammonia máu trong chẩn đoán bệnh não gan thấp và thiếu sự tương quan giữa nồng độ ammonia máu với độ nặng của bệnh não gan. Nhóm xét nghiệm đánh giá chức năng gan gồm albumin và prothrombin time. Mức độ prothrombin time kéo dài tỷ lệ với mức độ tổn thương gan, do đó đây là một chỉ số tiên lượng tốt nhất cho bệnh gan cấp và mạn.
TÀI LIỆU THAM KHẢO
1. Allan W W. The Hyperbilirubinemias. HARRISON’S Gastroenterology and Hepatology 19 ed: The McGraw-Hill Companies. 2016.
2. Daniel S.Pratt. Evaluation of liver function. HARRISON’S Gastroenterology and Hepatology
19 ed: The McGraw-Hill Companies. 2016.
3. Diehl AM PJ, Boitnott J, et al. Relationship between pyridoxal 5'-phosphate deficiency and aminotransferase levels in alcoholic hepatitis. Gastroenterology 1984;86:632.
4. Fabrisl ea. The patient presenting with isolated hyperbilirubinemia. Dig Liver Dis. 2009;41:375.
5. Igino Rigato J DO, Claudio Tiribelli. Biochemical investigations in the management of liver disease. Texbook of Hepatology 3th edition. 2007.
6. Igino Rigato JDO, Claudio Tiribelli. Biochemical investigations in the management of liver disease. Textbook of Hepatology. 3 ed: Blackwell; 2010.
7. Ioannou GN ea. Sensitivity of ALT as Marker of Liver Disease. Am J Gastroenterol. 2006;101:76-82.
8. Lamy J BM, Ferrant JP, Weill J. Decrease in serum gamma-glutamyltranspeptidase following abstention from alcohol. Clin Chim Acta. 1984;56(2):169.
9. Lawrence S Friedman. Approach to the patient with abnormal liver biochemical and function tests. Uptodate 2017.
10. Lawrence S Friedman. Enzymatic measures of cholestasis (eg, alkaline phosphatase, 5'-nucleotidase, gamma-glutamyl transpeptidase. Uptodate. 2017.
11. Lockwood AH. Blood ammonia levels and hepatic encephalopathy. Metab Brain Dis 2004;19(3-4):345-9.
12. Lum G GS. Serum gamma-glutamyl transpeptidase activity as an indicator of disease of liver, pancreas, or bone. Clin Chem. 1972;18(4):358.
13. Lum G GS. Serum gamma-glutamyl transpeptidase activity as an indicator of disease of liver, pancreas, or bone. Clin Chem. 1972;18(4):358.
14. Nathwani RA PS, Reynolds TB, Kaplowitz N. Serum alanine aminotransferase in skeletal muscle diseases. Hepatology. 2005;41:380.
15. Nazer H. Unconjugated Hyperbilirubinemia 2013 [Available from: http://emedicine.medscape.com/.
16. Paul Martin LSF. Assessment of liver function and diagnosic study. Handbook of Liver Disease, 4th edition. 2017.
17. Paul Y. K SMC, and Joseph K. L. ACG Clinical Guideline: Evaluation of Abnormal Liver Chemistries. Am J Gastroenterol. 2017;112:18-35.
18. Peter Ferenci. Clinical manifestations and diagnosis of hepatic encephalopathy. UpToDate. 2017.
19. Pratt D S KMM. Evaluation of liver function. HARRISON’S Gastroenterology and Hepatology
18 ed: The McGraw-Hill Companies; 2010.
20. Pratt DS KM. Evaluation of abnormal liver-enzyme results in asymptomatic patients. N Engl J Med. 2000;342:1266.
21. Rosalki SB TD, Rau D. Plasma gamma-glutamyl transpeptidase elevation in patients receiving enzyme-inducing drugs. Lancet. 1971;2(7720):376.
22. Scott L Friedman. Clinical manifestations and diagnosis of alcoholic fatty liver disease and alcoholic cirrhosis. Uptodate. 2017.
23. Sheth SG FS, Gordon FD, Chopra S. AST/ALT ratio predicts cirrhosis in patients with chronic hepatitis C virus infection. 93. 1998;44.

- CẬP NHẬT ĐIỀU TRỊ BỆNH GAN NHIỄM MỠ KHÔNG DO RƯỢU
- Surgical management PERIHILAR CHOLANGIOCARCINOMA UMC Experiences
- Vai trò HBcrAg trong theo dõi và điều trị HBV
- Đánh giá kết quả lấy sỏi phần thấp ống mật chủ qua nội soi mật tụy ngược dòng tại bệnh viện Đại học Y Hà Nội
- Imaging Role for Diagnosis of Liver Masses
- Các phương pháp không xâm nhập đánh giá mức độ bệnh gan nhiễm mỡ
- Gan nhiễm mỡ do rượu và không do rượu
- Liver cancer
- Cập nhật về các dấu ấn sinh học sử dụng để sàng lọc, chẩn đoán và theo dõi nhiễm virus viêm gan B
- Surgical treatment of bile ducts stone
- Laparoscopic Cholecystectomy
- Ung thư gan tái phát sau cắt gan & chiến lược điều trị
- Chẩn đoán giai đoạn xơ gan và các phương pháp đánh giá xơ hóa gan
- Đánh giá xơ hóa gan bằng phối hợp kỹ thuật ARFI với thang điểm xơ hòa NAFLD ở bệnh nhân viêm gan nhiễm mỡ không do rượu
- Giá trị của chỉ số Meld và Maddrey trong so sánh tiên lượng nặng ở bệnh nhân xơ gan do rượu và xơ gan nghiện rượu có nhiễm virus viêm gan B
- Updates of Living Donor Liver Transplantation
- Vietnam Hepato Biliary Pancreatic Surgery Achievement & Developing
- Cập nhật kết quả và tiến bộ trong ghép gan và ghép tạng trên Thế giới và ở Việt Nam
Tin cùng loại

 VN
VN
 EN
EN